- Autore Rachel Wainwright wainwright@abchealthonline.com.
- Public 2024-01-15 20:00.
- Ultima modifica 2025-11-02 20:14.
Polipo fibroso ghiandolare dell'endometrio: cause di formazione, sintomi, trattamento
Il contenuto dell'articolo:
-
Tipi
Caratteristiche dei polipi fibrosi ghiandolari
- Ragioni per l'educazione
- Sintomi
- Diagnostica
-
Trattamento
- Primo stadio
- Seconda fase
- Fase tre
- Fase quattro
- Prevenzione
- video
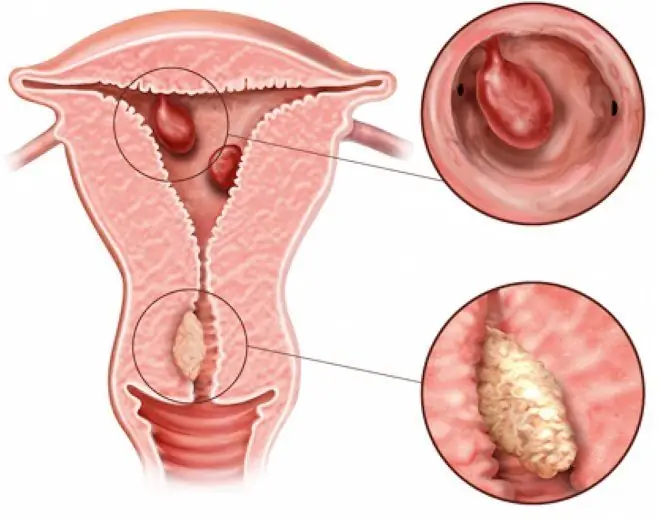
Il polipo fibroso ghiandolare dell'endometrio è uno dei tipi di patologia piuttosto rari. La localizzazione più comune è il fondo dell'utero e gli angoli uterini.

Polipo endometriale - una neoplasia patologica che si verifica a causa della proliferazione delle sue cellule
Il polipo endometriale è chiamato neoplasia patologica specifica, la cui causa è la proliferazione delle cellule endometriali (lo strato interno dell'utero insieme allo stroma sottostante) a seguito di cambiamenti nell'apparato recettore endometriale, in cui aumenta il numero di recettori degli estrogeni, oa causa di patologia vascolare.
Il polipo appare come una formazione ovale o rotonda, spesso situata su una gamba sottile, meno spesso su una base ampia. Le dimensioni possono variare da pochi millimetri a 1-6 centimetri, a volte di più.
Il polipo fibroso ghiandolare dell'endometrio è costituito da cellule epiteliali del tessuto ghiandolare e connettivo. Il suo pericolo risiede nell'infiammazione frequente, nel ridotto afflusso di sangue, nello sviluppo di infertilità, ecc., Che porta a un'intensa sindrome del dolore, a volte a condizioni pericolose per la vita.
Tipi
I polipi endometriali possono essere singoli o multipli.

I polipi fibrosi ghiandolari sono composti da cellule ghiandolari e cellule del tessuto connettivo
In base alle caratteristiche istologiche, sono suddivisi nei seguenti tipi:
- Fibroso: La fibrosi è una crescita eccessiva del tessuto connettivo, il che significa che le escrescenze sono composte principalmente da cellule di tessuto fibroso o fibroso.
- Ghiandolare fibroso: nella loro composizione ci sono cellule ghiandolari e cellule del tessuto connettivo in proporzioni uguali.
- Adenomatoso: il tipo di patologia raro e più pericoloso. Le escrescenze sono formate principalmente da tessuti ghiandolari; successivamente, sotto l'influenza di una serie di fattori, possono degenerare in tumori maligni. Hanno origine dallo strato basale e possono acquisire una forma ghiandolare-cistica. Nella sua forma pura, è raro, più spesso - come tumori con adenomatosi focale.
A seconda del tipo, queste formazioni possono reagire ai cambiamenti ormonali ciclici, con loro possono verificarsi gli stessi cambiamenti funzionali della membrana mucosa interna del corpo uterino.
Caratteristiche dei polipi fibrosi ghiandolari
Di solito questo tipo è caratterizzato da un decorso benigno. La localizzazione più comune è il fondo dell'utero.

Il polipo fibroso ghiandolare dell'endometrio è più spesso localizzato nel fondo dell'utero
Il polipo è composto da due parti: il corpo e le gambe. Attaccando la gamba al fondo del corpo dell'utero, cresce nella sua cavità. Raggiungere una grande dimensione, a volte blocca parzialmente o completamente il canale cervicale.
Questa caratteristica porta all'impossibilità di rimanere incinta e, se la fecondazione riesce ancora, spesso si verifica un aborto nelle prime fasi.
Ragioni per l'educazione
Esistono due varianti cliniche dei processi iperplastici endometriali:
| Tipo di processo | Frequenza del verificarsi | Descrizione |
| Dipendente dagli estrogeni | 60-70% dei casi | Questa specie è caratterizzata da pronunciate disfunzioni metaboliche, aumento della produzione di estrogeni o un aumento del numero di recettori per loro nel rivestimento interno dell'utero. |
| Non ormonale (autonomo) | 30-50% dei casi | In questo caso, non si osservano disturbi dal sistema endocrino e la crescita si forma sullo sfondo di fenomeni atrofici dello strato mucoso dell'utero (più tipico per il periodo postmenopausale) |
Si ritiene che i seguenti fattori possano provocare la comparsa di un'eccessiva crescita delle cellule della mucosa uterina:
- iperestrogenismo: una condizione in cui la produzione di estrogeni aumenta insieme a una diminuzione della biosintesi del progesterone (stati disormonali);
- un aumento del numero di recettori degli estrogeni nel rivestimento uterino;
- disfunzione surrenale: alcuni degli ormoni sessuali sono sintetizzati e prodotti da uno degli strati della corteccia surrenale. Pertanto, la disfunzione delle ghiandole surrenali può anche portare a squilibri ormonali;
- malattie infiammatorie dell'utero e delle appendici.
Aborti spontanei, una storia di aborto, fumo, alcolismo, stress psicoemotivo possono aumentare il rischio di patologie endometriali.
Sintomi
Di solito la malattia rimane asintomatica per molto tempo.
Con il progredire della progressione, possono verificarsi i seguenti reclami:
- sanguinamento intermestruale (sanguinamento dal tratto genitale che non si verifica nei giorni delle mestruazioni, ma ad esempio nel mezzo del ciclo mestruale o in altri giorni);
- dispareunia (sensazioni dolorose durante il rapporto);
- scarica sanguinolenta che si verifica dopo il rapporto sessuale;
- flusso mestruale abbondante (menorragia), che il paziente non ha notato in precedenza. Si può parlare di menorragia quando una donna cambia spesso i prodotti per l'igiene a causa del loro completo ammollo con il sangue mestruale. Questo può portare ad anemia;
- individuazione dopo lo sforzo o come conseguenza dello stress durante la menopausa;
- abbondante scarico bianco mucoso.
Un altro sintomo comune è l'infertilità.
Se il polipo si trova vicino alla parte istmica della tuba di Falloppio (nella parete dell'angolo dell'utero), può bloccare il lume, il che porta all'incapacità dello sperma di spostarsi nell'utero, il che, di conseguenza, impedisce la fecondazione dell'uovo. Inoltre, una massa in crescita può interferire con l'attaccamento di un ovulo fecondato alla parete dell'utero.
Diagnostica
Poiché un polipo può esistere a lungo senza manifestarsi in alcun modo (asintomatico), si consiglia di condurre studi di screening finalizzati alla diagnosi precoce e al trattamento tempestivo dei processi iperplastici endometriali.

Per confermare la diagnosi, vengono eseguiti gli esami necessari
I sintomi caratteristici e l'anamnesi aiutano a sospettare un polipo in crescita.
Vari metodi vengono utilizzati per confermare la diagnosi:
| Metodo | Descrizione |
| Esame ecografico (ecografia) degli organi pelvici | Consente di visualizzare una neoplasia o rivelare una discrepanza tra lo spessore dell'endometrio e il ciclo mestruale o una discrepanza con i periodi di menopausa, pre e postmenopausa |
| Metodo di ricerca endoscopica (isteroscopia) | Il metodo consiste nell'introduzione nella cavità uterina di un isteroscopio, uno speciale strumento ottico con il quale è possibile visualizzare l'endometrio con le sue aree ipertrofiche |
| Diagnostica citologica e istologica | Consente di indagare la composizione cellulare di un frammento del tessuto prelevato, per determinare il tipo di neoplasia, la sua buona qualità |
Il campionamento dei tessuti per l'esame citologico e istologico può essere eseguito durante l'isteroscopia con biopsia mirata dell'area ipertrofica. Inoltre, la recinzione è possibile durante l'operazione di curettage diagnostico frazionario delle pareti della cavità uterina e del canale cervicale.
La raschiatura viene solitamente eseguita alla vigilia del periodo previsto o nei primi giorni del suo inizio.
Spesso, la comparsa di iperplasia della mucosa uterina e, di conseguenza, polipi, si verifica sullo sfondo di tumori ovarici attivi con ormoni, specialmente nelle donne in postmenopausa. Ciò significa che oltre a queste donne, è necessario esaminare in dettaglio le ovaie e gli ormoni.
Trattamento
La terapia si svolge in più fasi volte al raggiungimento dei seguenti obiettivi:
- Smetti di sanguinare (se presente).
- Ripristino della funzione riproduttiva nelle donne in età riproduttiva. Normalizzazione della struttura dell'endometrio nei pazienti in età riproduttiva, durante la menopausa e la postmenopausa.
- Terapia anti-ricaduta.
Primo stadio
Consiste nella rimozione completa dell'endometrio insieme al polipo mediante curettage diagnostico frazionato. Il materiale rimosso viene sottoposto ad attenta diagnosi morfologica al fine di determinare le ulteriori tattiche di gestione del paziente.
Seconda fase
Questo periodo consiste nel trattamento dopo la rimozione del polipo fibroso ghiandolare dell'endometrio. Viene mostrata la terapia ormonale, che ha lo scopo di sopprimere la proliferazione (ridurre la proliferazione) del rivestimento interno dell'utero.
A tale scopo vengono utilizzati gestageni (progesterone) e agonisti dell'ormone di rilascio delle gonadotropine. La durata di questa fase dovrebbe essere di almeno 6 mesi.
Fase tre
La normalizzazione del ciclo mestruale viene effettuata con la nomina di dosi minime di contraccettivi orali combinati (COC, contraccettivi).
In perimenopausa, i COC non sono prescritti.
Fase quattro
Osservazione del dispensario per cinque anni dopo che viene mostrata una terapia ormonale efficace.
Prevenzione
Gli esami ginecologici di screening sono una parte importante della diagnosi precoce e del trattamento tempestivo di vari processi patologici. Per lo screening dei cambiamenti ipertrofici nell'utero, viene utilizzato un metodo di ricerca non invasivo: l'ecografia degli organi pelvici utilizzando un sensore transvaginale.

Per identificare e trattare tempestivamente la patologia, è importante condurre regolarmente gli ultrasuoni degli organi pelvici
Inoltre, un importante studio di screening è la consegna regolare (una volta all'anno) di strisci per studi citologici e batterioscopici. La raccolta degli strisci dovrebbe essere eseguita da un ostetrico-ginecologo.
I polipi endometriali rappresentano un pericolo non solo per la possibilità di malignità (che è estremamente rara), ma anche per sindrome anemica, infertilità e persino condizioni settiche. Screening, trattamento tempestivo e completo riducono al minimo i rischi di queste complicanze.
video
Offriamo per la visualizzazione di un video sull'argomento dell'articolo.

Anna Kozlova Giornalista medica Sull'autore
Istruzione: Rostov State Medical University, specialità "Medicina generale".
Trovato un errore nel testo? Selezionalo e premi Ctrl + Invio.