- Autore Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ultima modifica 2025-11-02 20:14.
Candidosi cutanea
Il contenuto dell'articolo:
- Cause e fattori di rischio
- Forme della malattia
- Sintomi
- Diagnostica
- Trattamento della candidosi cutanea
- Potenziali conseguenze e complicazioni
- Previsione
- Prevenzione
La candidosi cutanea è una micosi opportunistica che colpisce gli strati superiori della pelle. Nei pazienti con gravi condizioni di immunodeficienza, è possibile la diffusione dell'infezione, che porta allo sviluppo di forme disseminate della malattia, in cui sono interessati anche gli organi interni (candidosi viscerale).
L'incidenza di infezioni fungine, inclusa la candidosi cutanea, aumenta ogni anno. Ciò è in gran parte dovuto al diffuso uso irrazionale di farmaci antibatterici.
Cause e fattori di rischio
L'agente eziologico della candidosi della pelle sono funghi simili a lieviti del genere Candida. Appartengono alla microflora condizionatamente patogena e normalmente vivono sulla mucosa della vagina, della bocca, dell'intestino e anche sulla pelle. L'attivazione di un'infezione fungina e lo sviluppo della malattia si verificano in caso di diminuzione delle difese generali del corpo e violazione della normale microbiocenosi.

I fattori di rischio per lo sviluppo della candidosi cutanea sono:
- malattie metaboliche (diabete mellito, obesità, disproteinemia);
- disbiosi intestinale;
- malattie somatiche croniche;
- condizioni di ipovitaminosi;
- iperidrosi;
- terapia con antibiotici, corticosteroidi o citostatici;
- vaginite;
- prendendo contraccettivi orali.
Esistono anche una serie di fattori ambientali, la cui influenza aumenta il rischio di sviluppare candidosi cutanea. Questi includono, prima di tutto, l'umidità elevata e le temperature ambiente elevate, che creano condizioni ottimali per la vita dei funghi Candida, aiutano a spostare l'infezione in uno stato attivo. Ecco perché la candidosi della pelle viene spesso diagnosticata in lavastoviglie, casalinghe, addetti al bagno e alla piscina. Condizioni simili che favoriscono lo sviluppo di funghi sulla pelle si creano quando si indossano abiti realizzati con tessuti artificiali che non consentono il passaggio dell'aria.
La candidosi della pelle viene spesso rilevata nei lavoratori delle pasticcerie. Nelle materie prime utilizzate nell'industria dolciaria, i funghi sono presenti in quantità considerevoli. In condizioni di temperature ambiente elevate, aumenta la sudorazione cutanea, che crea condizioni favorevoli per lo sviluppo di lesioni micotiche. Presupposto per il loro verificarsi è la macerazione sistematica della pelle delle mani dei lavoratori con acidi organici (mela citrico, lattico) e sostanze zuccherine.
Forme della malattia
A seconda della posizione della lesione, la candidosi della pelle è suddivisa nelle seguenti forme:
- candidosi della pelle genitale (di regola, si verifica in combinazione con danni alle mucose degli organi genitali);
- candidosi di grandi pieghe (inguinali, ascellari) della pelle (intertrigine candidosa);
- candidosi della pelle dei piedi, delle mani e degli spazi interdigitali;
- follicolite candidale - lesione micotica dei follicoli piliferi del cuoio capelluto, delle ascelle, dei baffi e della barba (candidosi della pelle del viso);
- dermatite da pannolino - colpisce la pelle del perineo nei neonati e nei pazienti allettati quando si usano i pannolini (la forma più comune di candidosi cutanea nei bambini);
- candidosi cutanea con bendaggio - si verifica sulla schiena nei pazienti allettati, così come sotto i calchi in gesso in condizioni di maggiore umidità della pelle (specialmente nei pazienti con diabete mellito).
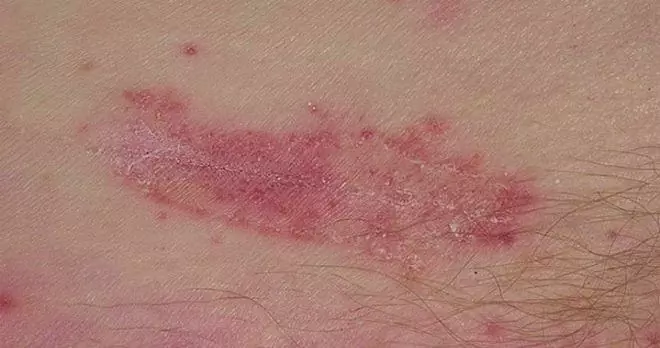
Sintomi
Le lesioni nella candidosi della pelle si trovano solitamente inizialmente in grandi pieghe naturali (all'inguine, alle ascelle, tra i glutei e sotto le ghiandole mammarie). In futuro, possono diffondersi ad altre parti del corpo, portando allo sviluppo della candidosi della pelle del viso, dei genitali.
Nell'area interessata compaiono aree edematose iperemiche sulla pelle, la cui superficie è ricoperta da papule, pustole e vescicole. Dopo l'apertura delle bolle, al loro posto si formano delle erosioni, con bordi smerlati chiaramente definiti. La superficie erosiva è liscia e lucida, ricoperta da una caratteristica fioritura biancastra. Alla periferia della lesione ci sono pustole, vescicole, macchie edematose-eritematose, papule localizzate separatamente.
Con la candidosi della pelle del viso, piccole eruzioni frizzanti sono per lo più localizzate intorno alla regione periorale. Inoltre, i pazienti lamentano convulsioni e crepe agli angoli della bocca, aumento della secchezza della pelle.
La dermatite da pannolino è la forma più comunemente osservata di candidosi cutanea nei bambini. La causa del suo verificarsi è solitamente una violazione delle regole di cura igienica del bambino. Il sintomo principale della dermatite da pannolino è la comparsa sulla pelle infiammata del perineo di eruzioni vescicolare-pustolose o eruzioni cutanee squamose, che sono accompagnate da forte prurito.
La candidosi della pelle degli spazi interdigitali si osserva solitamente nelle persone che sono spesso a contatto con il terreno (residenti rurali, lavoratori in serre e serre, proprietari di cottage estivi) e bambini in età prescolare. È caratterizzato dall'arrossamento della pelle tra le dita e dalla comparsa di piccole bolle su di essa.
La candidosi genitale della pelle nella maggior parte dei casi è combinata con balanite fungina, balanopostite negli uomini o colpite, vulvovaginite nelle donne.
In rari casi, la candidosi della pelle assume un decorso cronico. Molto spesso, ciò è facilitato da difetti nei linfociti T, cioè da un sistema immunitario insufficiente. Le esacerbazioni della malattia si verificano più volte all'anno, con ogni esacerbazione, l'area interessata aumenta leggermente. Nei casi più gravi compaiono infiltrati sulla pelle, che hanno contorni delineati indistintamente, la cui superficie, al momento dell'esacerbazione, è ricoperta da croste sierose-sanguinolente perforate da filamenti di micelio.
Diagnostica
Per confermare la diagnosi, viene prelevato un raschiamento dalla lesione per la successiva microscopia diretta (la rilevazione di cellule di forma ovale con pseudomicelio fungino è un segno diagnostico di candidosi).

Fonte: likar.info
Inoltre, per determinare l'agente patogeno, è possibile utilizzare i metodi di immunoanalisi enzimatica (ELISA), reazioni di immunofluorescenza (RIF) e diagnostica PCR.
La determinazione quantitativa dei funghi Candida è di maggiore importanza diagnostica, poiché sono presenti sulla pelle e sulle mucose di una persona e in condizioni normali. A tal fine viene eseguito uno studio batteriologico del materiale raschiante (inoculazione sul terreno di Sabouraud). Inoltre, questa analisi consente di identificare con precisione l'agente patogeno e, soprattutto, di determinare la sua sensibilità agli agenti antifungini.
Per identificare malattie concomitanti che potrebbero provocare lo sviluppo di candidosi cutanea, vengono inoltre prescritti i seguenti test di laboratorio:
- determinazione degli anticorpi contro l'HIV;
- immunogramma;
- determinazione della concentrazione di glucosio nel siero sanguigno;
- analisi del sangue clinico.
La candidosi cutanea richiede una diagnosi differenziale con le seguenti malattie:
- lupus eritematoso;
- herpes genitale ricorrente;
- favus (lichene lupo, crosta);
- psoriasi delle pieghe della pelle;
- dermatite seborroica;
- eczema.
Trattamento della candidosi cutanea
La terapia per la candidosi cutanea consiste nell'assunzione di agenti antifungini:
- preparati del gruppo azolico (Fluconazolo, Econazolo, Miconazolo, Clotrimazolo, Isoconazolo, Ketoconazolo);
- antibiotici antifungini (Levorin, Natamicina, Amfotericina B, Nistatina);
- altri farmaci antimicotici (preparati di acido undecilenico, Naftifina, Terbinafina, Cyclopirox, Dequalinio cloruro, Flucitosina).
Nel caso di singole lesioni, gli agenti antifungini vengono utilizzati localmente, sotto forma di unguenti.

Fonte: napalce.ru
Con un processo diffuso, il trattamento locale è combinato con il trattamento sistemico, cioè l'uso di unguenti antifungini è accompagnato dall'assunzione di farmaci della stessa azione all'interno. La durata del corso, la frequenza di assunzione dei farmaci e il loro dosaggio sono determinati in ogni caso da un dermatologo.
L'automedicazione è inaccettabile! Un eccesso del dosaggio richiesto può portare allo sviluppo di un effetto tossico, che è significativamente pronunciato negli antibiotici antifungini, e un dosaggio insufficiente contribuirà alla transizione della malattia in una forma cronica e allo sviluppo della resistenza del patogeno alla terapia tradizionale.
Il trattamento della candidosi intestinale, oltre all'eliminazione dell'agente patogeno, è finalizzato al ripristino delle sue funzioni, al rafforzamento delle difese del corpo del paziente e al trattamento delle malattie concomitanti.
La terapia complessa della candidosi cutanea comprende una dieta a basso contenuto di carboidrati, soprattutto quelli facilmente digeribili (zucchero, dolciumi, miele).
Durante il trattamento, la pelle delle lesioni deve essere mantenuta pulita e asciutta.
Potenziali conseguenze e complicazioni
Senza il trattamento necessario, la candidosi della pelle può diventare cronica, resistente alla terapia standard. Ad ogni ricaduta, il processo patologico si espande, interessando nuove aree della pelle.
Con un significativo indebolimento del sistema immunitario, la candidosi della pelle può trasformarsi in una forma grave comune con lo sviluppo di danni ai reni, cervello, cuore, occhi e fegato, anemia, osteoporosi, polmonite fungina. Le complicanze pericolose per la vita sono la meningite candidale e l'endocardite.
L'ingestione di funghi Candida nella circolazione sistemica in combinazione con uno stato di immunodeficienza minaccia lo sviluppo della sepsi micotica, che nella maggior parte dei casi termina con la morte.
L'erosione formata sulla pelle è il cancello d'ingresso per un'infezione batterica secondaria, a causa della quale la candidosi della pelle può essere complicata dallo sviluppo di malattie purulente (foruncolo, flemmone).
Previsione
La prognosi, soggetta a diagnosi accurata, trattamento tempestivo e completo, è favorevole. La prognosi è leggermente peggiore nei pazienti con ridotta immunità e presenza di malattie concomitanti. In questo caso, la candidosi della pelle può diventare cronica, portando allo sviluppo di complicanze.
Prevenzione
La prevenzione della candidosi cutanea include:
- l'uso di antibiotici solo in presenza di indicazioni rigorose nel dosaggio prescritto dal medico;
- normalizzazione del peso corporeo;
- correzione dei livelli sierici di glucosio;
- rifiuto di indossare indumenti stretti fatti di tessuti con scarse proprietà igroscopiche;
- rilevamento e trattamento tempestivi di altre forme di infezione fungina (candidosi del cavo orale, membrane mucose, unghie).
Video di YouTube relativo all'articolo:

Elena Minkina Dottore anestesista-rianimatore Informazioni sull'autore
Istruzione: laureato presso l'Istituto medico statale di Tashkent, specializzato in medicina generale nel 1991. Ha superato ripetutamente corsi di aggiornamento.
Esperienze lavorative: anestesista-rianimatore del complesso maternità cittadino, rianimatore del reparto di emodialisi.
Le informazioni sono generalizzate e fornite solo a scopo informativo. Al primo segno di malattia, consultare il medico. L'automedicazione è pericolosa per la salute!