- Autore Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ultima modifica 2025-11-02 20:14.
Fasi dell'infarto del miocardio: acuto, subacuto, cicatriziale
Il contenuto dell'articolo:
-
Fasi dell'infarto miocardico
- Il primo stadio o stadio più acuto dell'ischemia
- Secondo, stadio acuto dell'infarto miocardico
- Il terzo stadio subacuto dell'infarto miocardico
- Fase 4 - cicatriziale
- Il meccanismo di sviluppo di un attacco di cuore
- Sintomi
- Diagnosi di un attacco di cuore
- Trattamento in diverse fasi di un attacco di cuore
- video
Le fasi dell'infarto miocardico, nonostante il rapido sviluppo del processo, sono importanti per determinare il primo soccorso, il trattamento e la prevenzione delle complicanze ritardate. L'infarto miocardico è una violazione acuta della circolazione del muscolo cardiaco, che porta al suo danno. Quando una nave che alimenta una determinata area del cuore si ostruisce, collassa o si restringe a causa di uno spasmo, il muscolo cardiaco sperimenta un'acuta mancanza di ossigeno (e il cuore è l'organo umano che consuma più energia), a seguito della quale i tessuti di quest'area muoiono - si forma la necrosi.

È importante che venga fornita assistenza medica nelle prime fasi dell'infarto miocardico
Fasi dell'infarto miocardico
Il danno si sviluppa in modo sequenziale, in più fasi. Poiché il sistema immunitario agisce indirettamente sui tessuti attraverso trasmettitori biologici, i medici hanno del tempo per aiutare a evitare la morte delle cellule miocardiche, o almeno a minimizzare i danni.
Il primo stadio o stadio più acuto dell'ischemia
Questo è un periodo molto breve, ma molto favorevole per il primo soccorso. La sua durata è in media di 5 ore dall'inizio dell'attacco, ma è abbastanza difficile determinare chiaramente il momento di transizione dell'angina pectoris in un infarto e il tempo di compensazione è individuale, pertanto sono possibili fluttuazioni in un intervallo piuttosto ampio. L'anatomia patologica del primo stadio consiste nella formazione di una zona primaria di necrosi dovuta a un disturbo circolatorio acuto, e questo focus continuerà ad espandersi successivamente. Già in questa fase compaiono le prime manifestazioni cliniche: dolore toracico acuto, debolezza, tremore, tachicardia. Sfortunatamente, molto spesso i pazienti non possono definire questa condizione come un attacco di cuore, non le attribuiscono importanza, cercano di ignorarla e soffrono di complicazioni pericolose.
Secondo, stadio acuto dell'infarto miocardico
Questa fase è caratterizzata dall'espansione della zona di necrosi tanto che la perdita di quest'area del muscolo cardiaco comporta insufficienza cardiaca, disturbo circolatorio sistemico. Possono essere necessari fino a 14 giorni. Se viene fornita un'assistenza medica adeguata, questa fase può anche essere compensata, per fermare la distruzione dei tessuti. Il numero di cellule che muoiono durante la fase acuta influenzerà l'aspetto e la natura delle complicanze ritardate. È durante questo periodo che possono svilupparsi shock cardiogeno e sindrome da riperfusione, due pericolose complicazioni iniziali. Lo shock cardiogeno si verifica quando la gittata cardiaca diminuisce e la resistenza vascolare periferica impedisce al sangue di pompare efficacemente. La sindrome da riperfusione si sviluppa con l'uso eccessivo di fibrinolitici - quindi, dopo una lunga ischemia, le cellule tornano improvvisamente a funzionare e vengono danneggiate dai radicali ossidati.
Il terzo stadio subacuto dell'infarto miocardico
Questo è un momento di svolta nel corso della malattia. Dura da due settimane a un mese, momento in cui le cellule in necrobiosi (borderline tra la vita e la morte) hanno ancora la possibilità di tornare a lavorare se le condizioni sono favorevoli al recupero. Questo periodo è caratterizzato da una risposta immunitaria all'infiammazione asettica. È da questo momento che può svilupparsi la sindrome di Dressler, una malattia autoimmune, che è caratterizzata da danni al miocardio da parte delle cellule immunitarie. Se l'esito è positivo, l'area necrotica viene assorbita dai macrofagi ei prodotti di decadimento vengono metabolizzati. Il difetto risultante inizia a riempire il tessuto connettivo, formando una cicatrice.
Fase 4 - cicatriziale
La durata della fase finale dell'infarto miocardico è superiore a due mesi. In questa fase il tessuto connettivo sostituisce completamente l'area distrutta. Tuttavia, poiché questo tessuto è solo il "cemento" del corpo, non è in grado di assumere le funzioni del muscolo cardiaco. Di conseguenza, la forza di espulsione si indebolisce, si osservano disturbi del ritmo e della conduzione. Ad alta pressione, il tessuto cicatriziale si allunga, il cuore si dilata, la parete del cuore si assottiglia e può scoppiare. Tuttavia, un'adeguata terapia di supporto impedisce che ciò accada e l'assenza di agenti dannosi offre ai pazienti in questa fase la speranza di un esito favorevole.
A volte le fasi si interrompono o passano l'una nell'altra in modo che sia impossibile separare una fase particolare di un attacco di cuore. Per scoprire quale fase si sta svolgendo e quindi regolare il trattamento, la diagnostica strumentale lo consentirà.
Il meccanismo di sviluppo di un attacco di cuore
L'infarto miocardico è una delle malattie più comuni e allo stesso tempo più pericolose del sistema cardiovascolare. È caratterizzato da un'elevata mortalità, la maggior parte della quale si verifica nelle prime ore di un attacco di carenza di ossigeno (ischemia) del muscolo cardiaco. I cambiamenti necrotici sono irreversibili, ma si verificano entro poche ore.

Lo stress è uno dei fattori scatenanti dell'infarto miocardico
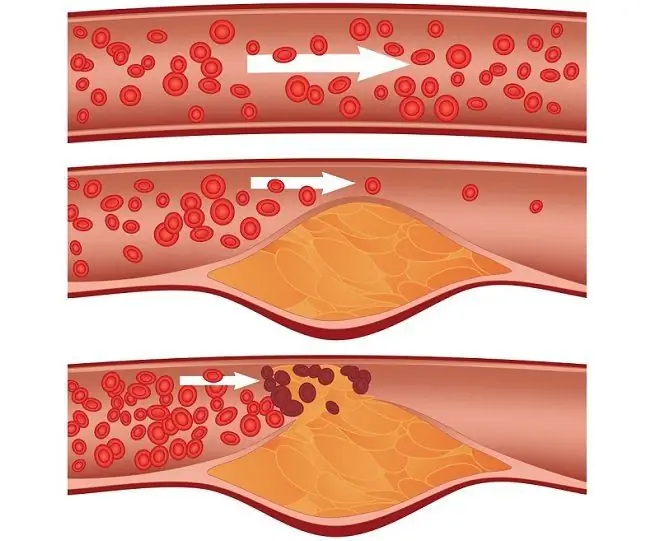
Molti fattori influenzano il sistema cardiovascolare, aumentando il rischio di infarto. Questo è il fumo, una dieta squilibrata con molti grassi trans e carboidrati, inattività fisica, diabete mellito, uno stile di vita malsano, lavoro notturno, esposizione allo stress e molti altri. Ci sono solo pochi motivi che portano direttamente all'ischemia: uno spasmo dei vasi coronarici che forniscono il cuore (insufficienza vascolare acuta), il loro blocco da una placca aterosclerotica o un trombo, un aumento critico dei requisiti nutrizionali del miocardio (ad esempio, durante uno sforzo fisico intenso, stress), danno alla parete del vaso con la sua successiva rottura.
Il cuore è in grado di compensare l'ischemia per qualche tempo a causa dei nutrienti accumulati all'interno dei cardiomiociti (cellule del muscolo cardiaco), ma le riserve si esauriscono dopo pochi minuti, trascorsi i quali le cellule muoiono. La zona di necrosi non può svolgere una parte funzionale nel lavoro di un organo muscolare, attorno ad essa si sviluppa un'infiammazione asettica e si unisce una risposta immunitaria sistemica al danno. Se l'assistenza non viene fornita al momento giusto, la zona di attacco cardiaco continuerà ad espandersi.
Sintomi
I sintomi della malattia variano, ma ci sono diversi segni che hanno un'alta probabilità di avere un attacco di cuore. Prima di tutto, è il dolore cardiaco, che si irradia alla mano, alle dita, alla mascella, tra le scapole.
Il criterio diagnostico è una violazione del lavoro contrattile, conduttivo, di formazione del ritmo del cuore a causa di danni al sistema di conduzione: il paziente avverte forti tremori del cuore, il suo arresto (interruzioni del lavoro), battiti irregolari a intervalli diversi. Si osservano anche effetti sistemici: sudorazione, vertigini, debolezza, tremori. Se la malattia progredisce rapidamente, si aggiunge mancanza di respiro a causa dell'insufficienza cardiaca. Si possono osservare manifestazioni mentali di un attacco di cuore: paura della morte, ansia, disturbi del sonno, sospettosità e altri.
A volte i sintomi classici non sono pronunciati e talvolta compaiono segni atipici. Quindi parlano di forme atipiche di infarto miocardico:
- addominale - nelle sue manifestazioni assomiglia alla peritonite con sindrome addominale acuta (dolore intenso nella regione epigastrica, sensazione di bruciore, nausea);
- cerebrale - si presenta sotto forma di vertigini, annebbiamento della coscienza, sviluppo di segni neurologici;
- periferico: il dolore è distante dalla fonte ed è localizzato nella punta delle dita, del collo, del bacino, delle gambe;
- forma indolore o oligosintomatica - di solito si verifica in pazienti con diabete mellito.
Anatomicamente, si distinguono diversi tipi di attacchi di cuore, ognuno dei quali danneggia diverse membrane del cuore. L'infarto transmurale colpisce tutti gli strati: si forma un'ampia area di danno, la funzione cardiaca soffre in larga misura. Sfortunatamente, questa specie rappresenta anche la maggior parte di tutti i casi di infarto miocardico.
L'infarto intramurale ha una localizzazione limitata e un decorso più favorevole. L'area del danno si trova nello spessore della parete cardiaca, ma non raggiunge l'epicardio esterno e l'endocardio interno. Con infarto subendocardico, la lesione è localizzata immediatamente sotto il guscio interno del cuore e con infarto sottoepicardico - sotto quello esterno.
A seconda dell'estensione della lesione e delle caratteristiche del processo necrotico, si distingue anche infarto focale grande e focale piccola. Quello focale grande ha segni caratteristici sull'elettrocardiogramma, vale a dire un'onda Q patologica, pertanto, uno focale grande è chiamato infarto Q e uno focale piccolo è un infarto non Q. La dimensione dell'area danneggiata dipende dal calibro dell'arteria che è caduta dalla circolazione. Se il flusso sanguigno nell'arteria coronaria grande è bloccato, si verifica un infarto focale grande e se il ramo terminale è focale piccolo. Un piccolo infarto focale può quasi non manifestarsi clinicamente, in questo caso i pazienti lo trasferiscono sulle gambe e la cicatrice dopo l'alterazione viene scoperta abbastanza per caso. Tuttavia, la funzione cardiaca soffre in modo significativo in questo caso.
Diagnosi di un attacco di cuore
Il metodo più importante per diagnosticare un attacco di cuore è un ECG (elettrocardiogramma), che è immediatamente disponibile e può essere eseguito in ambulanza per identificare il tipo e la posizione del danno. In base ai cambiamenti nell'attività elettrica del cuore, si possono giudicare tutti i parametri di un infarto, dalla dimensione del focus alla durata.

Piccole lesioni focali del muscolo cardiaco sono chiamate infarto non-Q
Il primo stadio è caratterizzato dall'elevazione (elevazione) del segmento ST, che indica una grave ischemia. Il segmento si alza così tanto da fondersi con l'onda T, un aumento in cui indica un danno miocardico.
Nella seconda fase acuta dell'infarto miocardico appare un'onda Q profonda patologica, che può trasformarsi in una R appena percettibile (è diminuita a causa del deterioramento della conduzione nei ventricoli del cuore), oppure può saltarla e andare direttamente a ST. È dalla profondità del Q patologico che si distinguono Q-infarto e non-Q-infarto.
Nelle due fasi successive, la T profonda appare e poi scompare: la sua normalizzazione, così come il ritorno di ST alta all'isolina, indica la fibrosi, la sostituzione del focus del danno con il tessuto connettivo. Tutti i cambiamenti nell'ECG vengono gradualmente livellati, solo R acquisirà ancora il potenziale necessario per molto tempo, ma nella maggior parte dei casi non torna mai al suo indicatore di pre-infarto: la contrattilità del muscolo cardiaco è difficile da restituire dopo l'ischemia acuta.
Un importante indicatore diagnostico è un esame del sangue, generale e biochimico. L'analisi (clinica) generale consente di vedere i cambiamenti caratteristici di una risposta infiammatoria sistemica: un aumento del numero di leucociti, un aumento della VES. L'analisi biochimica misura il livello di enzimi specifici del tessuto cardiaco. Gli indicatori caratteristici di un infarto includono un aumento del livello di CPK (creatinfosfochinasi) della frazione MV, LDH (lattato deidrogenasi) 1 e 5, un cambiamento nel livello delle transaminasi.
L'ecocardiografia è l'esame decisivo per chiarire i cambiamenti nell'emodinamica del cuore dopo un infortunio. Consente di visualizzare il flusso sanguigno, la necrosi o la fibrosi.

L'ecografia del cuore, o ecocardiografia, consente di studiare in dettaglio il flusso sanguigno coronarico e l'area interessata
Trattamento in diverse fasi di un attacco di cuore
Nelle fasi iniziali, il trattamento è mirato a ridurre il danno che riceve il muscolo cardiaco. Per questo vengono introdotti farmaci che dissolvono il trombo e impediscono l'aggregazione, cioè l'adesione, delle piastrine. Vengono anche utilizzati farmaci che aumentano la resistenza del miocardio in condizioni ipossiche e vasodilatatori per aumentare il lume delle arterie coronarie. La sindrome del dolore viene fermata da analgesici narcotici.
Nelle fasi successive, è necessario controllare la diuresi del paziente, inoltre vengono utilizzati vasoprotettori e vari tipi di stabilizzatori di membrana. L'insufficienza cardiaca è in una certa misura compensata dai farmaci cardiotonici.
In futuro vengono eseguite la riabilitazione cardiaca e la terapia di supporto.
video
Offriamo per la visualizzazione di un video sull'argomento dell'articolo.

Nikita Gaidukov Sull'autore
Istruzione: studente del 4 ° anno della Facoltà di Medicina n. 1, specializzato in Medicina Generale, Vinnitsa National Medical University. N. I. Pirogov.
Esperienza lavorativa: infermiera del dipartimento di cardiologia dell'Ospedale Regionale di Tyachiv n. 1, genetista / biologo molecolare nel laboratorio di reazione a catena della polimerasi presso VNMU intitolato N. I. Pirogov.
Trovato un errore nel testo? Selezionalo e premi Ctrl + Invio.